IX抗HIV薬の副作用
要約
- HIV感染症に対する治療として多剤併用療法が行われるようになり、HIV感染症の予後は劇的に改善した。しかし、一部の抗HIV薬には副作用や薬物相互作用の強いものがあり、その使用にあたっては細心の注意が必要である。
- スイスにおける抗HIV療法を受けた1,000例以上の報告では臨床症状の出現が45%で、検査値の異常が23%あったと報告されている1)。本報告がなされたのは2007年であり、その後もより副作用の少ない薬剤の開発承認がすすめられてきている。しかし、一方では抗HIV薬の長期内服に伴う副作用が後になって分かってくることもある。また、薬剤変更後に副作用があったことに初めて気が付く場合もあるため、現在でも治療開始および経過観察にあたっては慎重な観察が必要である。
- 抗HIV療法によって予後が改善してきた一方で、様々な長期合併症が新たな問題となってきた。心血管疾患、慢性腎臓病、骨関連疾患、精神・神経疾患、糖・脂質代謝障害、体重増加などは、抗HIV薬による副作用の影響を受ける可能性があり、必要に応じて薬剤変更なども考慮しなければならない。
- 抗HIV薬を初めて使用する場合には各薬剤の添付文書を必ず確認していただきたい。独立行政法人医薬品医療機器総合機構(PMDA;Pharmaceuticals and Medical Devices Agency)のホームページにアクセスすることで(https://www.pmda.go.jp/PmdaSearch/iyakuSearch/)、その時点で最新の添付文書を見ることができる。実際には各薬剤は併用して投与するので、選択した薬剤の副作用頻度について第V章 表V-6を参照されたい。
1.代謝異常と動脈硬化性疾患
抗HIV薬の脂質代謝への影響は、薬剤によって異なる。非核酸系逆転写酵素阻害剤(NNRTI)の中でDORは、初回治療におけるEFV(販売中止)との比較、あるいはEFVからDORへの変更においてEFVよりも脂質に関する有害事象が少なかった。同様のことはプロテアーゼ阻害剤(PI)であるDRV+rtvとDORの比較試験でも報告されている2)。NNRTIであるRPVも脂質異常に関して、EFVやrtvブーストのPIと比較して良好な安全性プロファイルを持っている3)。PIは一般的に脂質代謝異常を起こしやすいが、DRV+rtvは脂質代謝への影響が少ない4, 5)。また、DRV+rtvからDRV/cobiへの変更に伴い、TGおよびTC、LDL-Cが低下したとの報告がある6)。インテグラーゼ阻害剤(INSTI)はPIに比べ、脂質代謝異常を起こしにくいことが知られている7)。INSTIの中ではEVG/cobiでTG増加、LDL増加、HDL増加が認められる。一方、核酸系逆転写酵素阻害剤(NRTI)は脂質代謝異常の副作用は少ない。TAFは慢性B型肝炎患者に単独で用いた場合、脂質代謝に影響がなかったと報告されている8)。またTDFは、ABC、TAFと比べ、むしろ脂質を低下させることが報告されている9-11)。抗HIV薬が脂質代謝異常を起こす分子生物学的機序は不明であるが、現象としてはapolipoprotein B、apolipoprotein C-III、apolipoprotein E、VLDLの増加がみられることが知られている12)。
ART施行中の患者では、インスリン抵抗性の増大に伴い糖代謝異常の頻度が増加することも知られている9)。これは、各種薬剤によるミトコンドリア機能障害やインスリンシグナル伝達の異常9)、脂肪細胞のPPARγ発現量がNRTIにより低下すること、glucose transporter 4を介した糖の膜輸送がPIにより障害されることなどが関与していると考えられている12)。最近、INSTI使用(初回治療および治療変更)34,398例のデータベースの解析においてINSTIの使用ではINSTI以外と比較して糖尿病および高血糖の発生が多く、INSTIの中ではDTGで最も顕著でRALでは関連が認められなかったことが報告されている13)。特にINSTIへ変更後の早期の体重増加がインスリン抵抗性に関与していたと報告されている14)。
また、TAFベースレジメンからDTG/3TCの2剤療法への変更では144週の時点で脂質の改善が認められたがHOMA-IRによるインスリン抵抗性は両群で差を認めなかった15)。
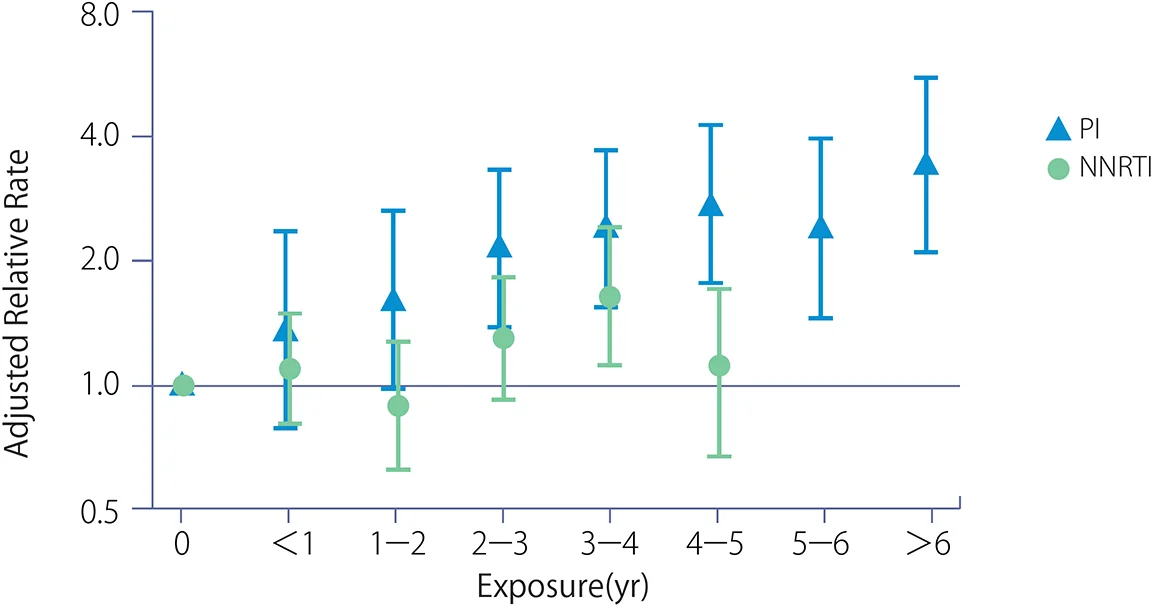
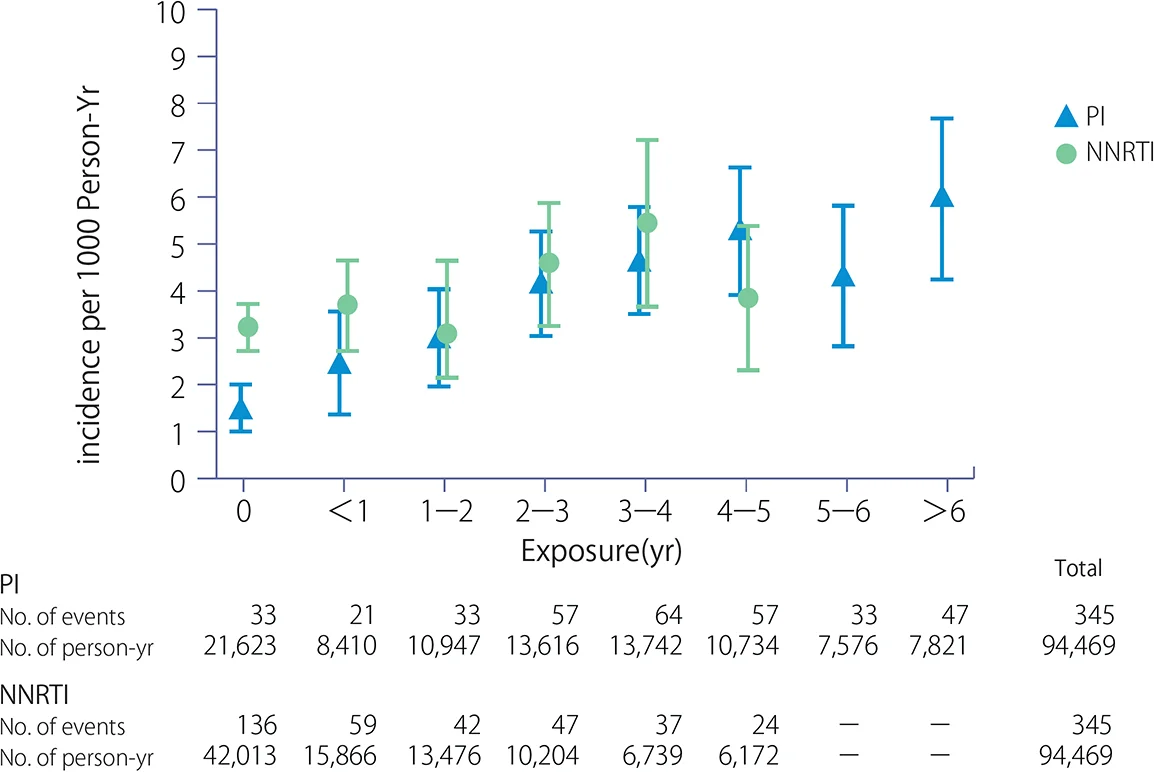
ARTをほぼ生涯にわたって継続しなくてはならない現状を考えると、これらの代謝異常症の合併は虚血性心疾患や脳血管障害などの動脈硬化を基盤とする生活習慣病のリスクを増加させる。D:A:D(Data collection on Adverse events of anti-HIV Drugs)調査グループの報告では、ARTの施行期間が長いほど虚血性心疾患と脳血管障害の頻度が増加し、1年のARTへの曝露で年間発生率が26%増加することを示している16, 17)(図IX-1)。また、NNRTIに比べPIにおいて、心筋梗塞の発生率が高いことも示している18, 19)(図IX-2)。DRV+rtvとATV(販売中止)+rtvを比較したコホート試験においては、DRV+rtvの累積使用でわずかではあるが、5年間で59%と徐々に心血管疾患(CVD)リスクを高めることが報告された20)。さらに、心筋梗塞とNRTIとの関連性については、D:A:D調査グループ及びSMART/INSIGHT調査グループで検討されており21, 22, 25)、ABCがリスクを増大する可能性が示唆された。一方で、52の臨床試験における14,174例についての解析ではABCによる心筋梗塞リスク増加が認められなかったこと23)や、U.S. FDAによる26の無作為化比較試験のメタ解析では、ABCの使用と心筋梗塞のリスク上昇に相関を認めなかったことが報告されている24)。D:A:D調査グループは、その後もより長期にわたり大規模コホートの解析を継続し、ART全体によるリスクとともにABC使用による心筋梗塞の関連性を再び指摘した25)。CVDとINSTIの関連では、ナイーヴの症例にINSTIおよびINSTI以外を使用し各々CVDの発生頻度を比較した試験において、INSTI使用例では8年間の観察期間にて6.94%, INSTI以外では2.61%と差を認めたが多変量解析では両群の発生頻度に差を認めなかった26)。HIV感染者においては、HIV感染またはHIVそのものが脂質代謝や血管内皮機能に影響を与えているとする報告もあり27, 28)、心血管系に影響を及ぼす因子は非常に多いことからも、現時点では特定の薬剤が原因となる確定的な結論は出ていない状況である。これに関しては、さらなる大規模調査による検討が必要である。HIV感染症における長期治療経過において発症するリスクの高い合併症のひとつとして、背景に存在する糖・脂質代謝異常、高血圧、高尿酸血症、肥満、そして喫煙などの危険因子をコントロールしていくことも重要である。
ART開始にあたっては代謝異常のリスクファクターを評価し、禁煙や肥満の是正などの適切な生活指導を行うとともに、PIの中では代謝異常を起こす頻度の少ないDRVを選択すること、ブースターではrtvではなくcobiを選択すること、RALやDTG、BICなどのINSTIの使用、NNRTIの中ではRPVやDORを選択することなどの工夫が必要である。スタチン系またはフィブラート系の薬剤の投与も検討する。「REPRIEVE試験」では、CVDリスクが低~中等度の40~75歳のART中のHIV感染者において、ピタバスタチンはプラセボと比較し、追跡期間中央値5.1年で主要有害心血管イベントのリスクを低下することが示された29)。スタチン系薬剤は、CYP3A4によって代謝されるので、PIやcobiを含むレジメンとの併用には注意が必要であり、一部のスタチン系薬剤は、これらの薬剤と併用禁忌となっているので実際に使用する際は添付文書で確認する。NNRTIとの併用時には、スタチン系薬剤の増量が必要な場合がある。一方、フィブラート系薬剤は、CYP3A4ではなくCYP4Aによって代謝されるので、抗HIV薬との相互作用は問題とならない。なお、高脂血症を含むHIV感染症に合併する疾患のプライマリケアについては、米国においてIDSAのガイドラインが出されており、その対応について理解する上での参考となる30)。
図IX-1 ARTの期間と心・脳血管障害の発生頻度
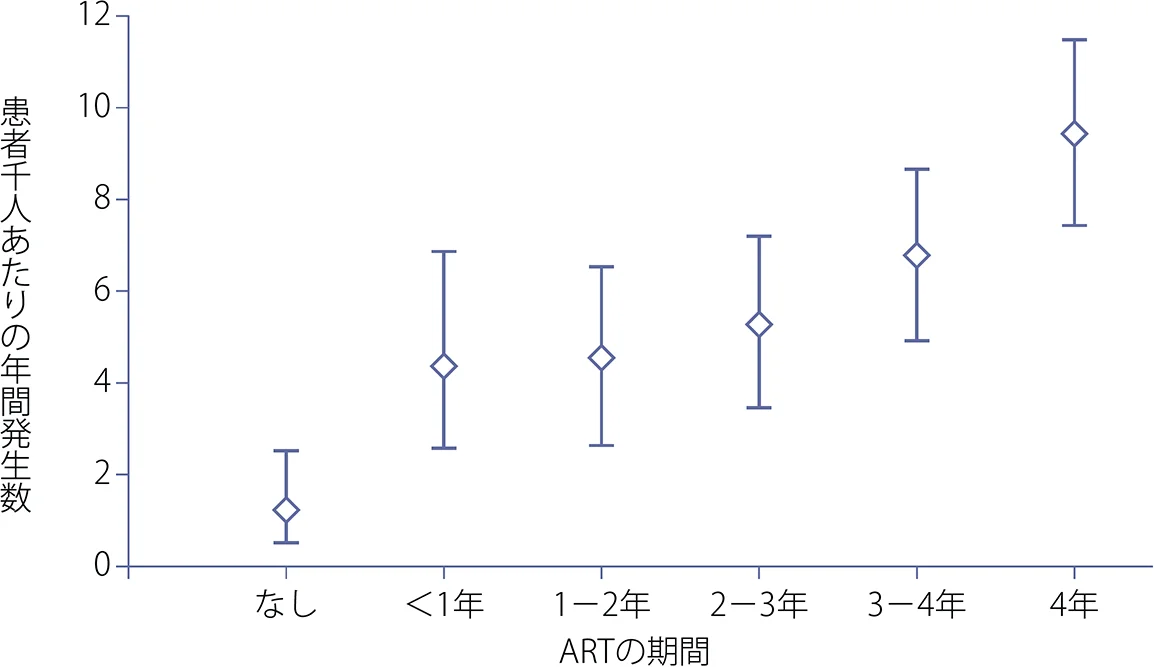
図IX-2 NNRTI及びPI投与期間と心筋梗塞の発生頻度
A
B